Некоторые особенности изменений слезной железы у пациентов с синдромом «сухого глаза» при ультразвуковой диагностике
РМЖ. Клиническая Офтальмология. №3 от 21.09.2017 стр. 141-144
Рубрика:
Офтальмология
В работе оцениваются изменения в структуре слезной железы по данным ультразвукового исследования (УЗИ) и допплерографии у пациентов с синдромом «сухого глаза» (ССГ) при использовании аппарата общего назначения Siemens Acuson X300PE с линейным датчиком 8–10 Мгц в В-режиме, режиме цветного допплеровского картирования и импульсно-волновой допплерографии через веки.
Цель: оценить изменения в структуре слезной железы у пациентов с ССГ, ассоциированные с коллагенозами, с помощью ультразвуковых аппаратов общего применения со стандартными датчиками, которыми оснащены районные поликлиники.
Материал и методы: по результатам офтальмологического обследования пациенты были распределены на 2 группы: I – пациенты с ССГ (5 человек (10 глаз), средний возраст – 27,0±2,9 года), II – пациенты с ССГ (5 человек (10 глаз), средний возраст – 52,4±8,5 года). Контрольная группа – пациенты без признаков ксероза глазной поверхности (5 человек (10 глаз), средний возраст – 24,2±2,7 года). Всем обследуемым было проведено УЗИ слезной железы с использованием аппарата общего назначения Siemens Acuson X300PE.
Результаты: средняя площадь косого сечения слезной железы в группе I (92,9±29,9 мм2) достоверно отличалась от таковой в контрольной группе (71,5±23,8 мм2) при p<0,1. В группе I наблюдались снижение эхогенности ткани слезной железы, неоднородность ее структуры, а индекс периферического сопротивления слезной артерии (0,77±0,05) был выше в сравнении с таковым в контрольной группе (0,71±0,05) при p<0,05. В группе II наиболее выражены снижение эхогенности слезной железы и неоднородность ее структуры в сравнении с контролем (p<0,05).
Выводы: слезная железа доступна визуализации и оценке с использованием ультразвукового аппарата со стандартным линейным датчиком. В группе I отмечаются увеличение размеров слезной железы (p<0,1) и повышение индекса периферического сопротивления в слезной артерии (p<0,05). В группе II различия в размерах железы и характеристик кровотока по сравнению с контролем были недостоверны, можно предполагать влияние на эти параметры возрастных изменений, сопутствующих заболеваний. Снижение эхогенности слезной железы, неоднородность ее структуры в обеих группах достоверно отличались от таковых в контрольной группе, более выражены эти явления в старшей возрастной группе.
Ключевые слова: синдром «сухого глаза», слезная железа, коллагеноз, ультразвуковое исследование, слезная артерия.
Цель: оценить изменения в структуре слезной железы у пациентов с ССГ, ассоциированные с коллагенозами, с помощью ультразвуковых аппаратов общего применения со стандартными датчиками, которыми оснащены районные поликлиники.
Материал и методы: по результатам офтальмологического обследования пациенты были распределены на 2 группы: I – пациенты с ССГ (5 человек (10 глаз), средний возраст – 27,0±2,9 года), II – пациенты с ССГ (5 человек (10 глаз), средний возраст – 52,4±8,5 года). Контрольная группа – пациенты без признаков ксероза глазной поверхности (5 человек (10 глаз), средний возраст – 24,2±2,7 года). Всем обследуемым было проведено УЗИ слезной железы с использованием аппарата общего назначения Siemens Acuson X300PE.
Результаты: средняя площадь косого сечения слезной железы в группе I (92,9±29,9 мм2) достоверно отличалась от таковой в контрольной группе (71,5±23,8 мм2) при p<0,1. В группе I наблюдались снижение эхогенности ткани слезной железы, неоднородность ее структуры, а индекс периферического сопротивления слезной артерии (0,77±0,05) был выше в сравнении с таковым в контрольной группе (0,71±0,05) при p<0,05. В группе II наиболее выражены снижение эхогенности слезной железы и неоднородность ее структуры в сравнении с контролем (p<0,05).
Выводы: слезная железа доступна визуализации и оценке с использованием ультразвукового аппарата со стандартным линейным датчиком. В группе I отмечаются увеличение размеров слезной железы (p<0,1) и повышение индекса периферического сопротивления в слезной артерии (p<0,05). В группе II различия в размерах железы и характеристик кровотока по сравнению с контролем были недостоверны, можно предполагать влияние на эти параметры возрастных изменений, сопутствующих заболеваний. Снижение эхогенности слезной железы, неоднородность ее структуры в обеих группах достоверно отличались от таковых в контрольной группе, более выражены эти явления в старшей возрастной группе.
Ключевые слова: синдром «сухого глаза», слезная железа, коллагеноз, ультразвуковое исследование, слезная артерия.
Some features of the lacrimal gland changes in patients with the syndrome of «dry eye» in ultrasound diagnosis
Karakozov A.N., Belyamova A.F.
Outpatient hospital № 14, St. Petersburg
This study evaluates changes in the structure of the lacrimal gland according to ultrasound and Doppler ultrasound examination in patients with «dry eye» syndrome (DES) using Siemens Acuson X300PE general-purpose device with a linear 8-10 MHz sensor in B mode, color flow mapping mode and pulse-wave dopplerography through the eyelids.
The aim of the study is to assess changes in the structure of the lacrimal gland in patients with DES associated with collagen diseases by means of general-purpose ultrasonic devices with standard sensors, which are commonly used in district clinics.
Patients and Methods. According to the results of ophthalmological examination, patients were divided into two groups: group I - patients with the syndrome of «dry eye» 5 persons (10 eyes), mean age 27.0 ± 2.9 years. Group II - patients with the syndrome of «dry eye» 5 persons (10 eyes), mean age 52.4 ± 8.5 years. The control group consisted of patients with no signs of xerosis of the ocular surface - 5 people (10 eyes), mean age 24.2 ± 2.7 years. All the patients underwent ultrasound examination of the lacrimal gland with the use of a general Siemens Acuson X300PE.
Results. The average area of an oblique section of the lacrimal gland in group I (92.9 ± 29.9 mm2) was significantly different from the control group (71.5 ± 23.8 mm2) at p <0,1. In the first group there was a decrease of the lacrimal gland tissue echogenicity, heterogeneity of its structure, and peripheral artery tear resistance index (0.77 ± 0.05) was higher in comparison with the control group (0.71 ± 0.05) at p <0, 05. In the second group, the decrease in the echogenicity of the lacrimal gland and the heterogeneity of its structure was more pronounced (p <0.05) in comparison with the control group.
Conclusions. The lachrymal gland is available for visualization and evaluation using the ultrasonic device with a standard line sensor. In group I there is an increase in the size of the lacrimal gland (p <0.1) and an increase in the index of peripheral resistance in the lacrimal artery (p <0.05). In group II, the differences in the size of the gland and the characteristics of the blood flow compared with the control were not reliable, we can suppose that these parameters were affected by age-related changes and concomitant diseases. Reduction of echogenicity of the lacrimal gland, heterogeneity of its structure in both groups significantly differed from the control group, these phenomena are more pronounced in the older age group.
Keywords: «dry eye» syndrome, lacrimal gland, collagen disease, ultrasound examination, lacrimal artery.
For citation: Karakozov A.N., Belyamova A. F. Some features of the lacrimal gland changes in patients with the syndrome of «dry eye» in ultrasound diagnosis // RMJ. Clinical ophthalmology. 2017. № 3. P. 141–144.
Karakozov A.N., Belyamova A.F.
Outpatient hospital № 14, St. Petersburg
This study evaluates changes in the structure of the lacrimal gland according to ultrasound and Doppler ultrasound examination in patients with «dry eye» syndrome (DES) using Siemens Acuson X300PE general-purpose device with a linear 8-10 MHz sensor in B mode, color flow mapping mode and pulse-wave dopplerography through the eyelids.
The aim of the study is to assess changes in the structure of the lacrimal gland in patients with DES associated with collagen diseases by means of general-purpose ultrasonic devices with standard sensors, which are commonly used in district clinics.
Patients and Methods. According to the results of ophthalmological examination, patients were divided into two groups: group I - patients with the syndrome of «dry eye» 5 persons (10 eyes), mean age 27.0 ± 2.9 years. Group II - patients with the syndrome of «dry eye» 5 persons (10 eyes), mean age 52.4 ± 8.5 years. The control group consisted of patients with no signs of xerosis of the ocular surface - 5 people (10 eyes), mean age 24.2 ± 2.7 years. All the patients underwent ultrasound examination of the lacrimal gland with the use of a general Siemens Acuson X300PE.
Results. The average area of an oblique section of the lacrimal gland in group I (92.9 ± 29.9 mm2) was significantly different from the control group (71.5 ± 23.8 mm2) at p <0,1. In the first group there was a decrease of the lacrimal gland tissue echogenicity, heterogeneity of its structure, and peripheral artery tear resistance index (0.77 ± 0.05) was higher in comparison with the control group (0.71 ± 0.05) at p <0, 05. In the second group, the decrease in the echogenicity of the lacrimal gland and the heterogeneity of its structure was more pronounced (p <0.05) in comparison with the control group.
Conclusions. The lachrymal gland is available for visualization and evaluation using the ultrasonic device with a standard line sensor. In group I there is an increase in the size of the lacrimal gland (p <0.1) and an increase in the index of peripheral resistance in the lacrimal artery (p <0.05). In group II, the differences in the size of the gland and the characteristics of the blood flow compared with the control were not reliable, we can suppose that these parameters were affected by age-related changes and concomitant diseases. Reduction of echogenicity of the lacrimal gland, heterogeneity of its structure in both groups significantly differed from the control group, these phenomena are more pronounced in the older age group.
Keywords: «dry eye» syndrome, lacrimal gland, collagen disease, ultrasound examination, lacrimal artery.
For citation: Karakozov A.N., Belyamova A. F. Some features of the lacrimal gland changes in patients with the syndrome of «dry eye» in ultrasound diagnosis // RMJ. Clinical ophthalmology. 2017. № 3. P. 141–144.
В статье приведены результаты исследования особенности изменений слезной железы у пациентов с синдромом «сухого глаза» при ультразвуковой диагностике
В настоящее время в офтальмологической практике все большее значение приобретают раннее выявление и лечение синдрома «сухого глаза» (ССГ). Как установлено в последние годы, ССГ имеет более широкое распространение, чем считали раньше [1]. По последним данным, от 25 до 50% больных, обращающихся с заболеваниями конъюнктивы и роговицы, имеют нарушения слезной пленки [2, 3]. Однако диагностика этого синдрома не всегда точна и своевременна, а лечение в основном носит слезозаместительный характер [4–6]. В свете современных знаний ССГ можно определить как комплекс признаков выраженного или скрыто протекающего роговичного или роговично-конъюнктивального ксероза, патогенетически обусловленного длительным нарушением стабильности слезной пленки. Причины нарушения стабильности слезной пленки весьма разнообразны.Арсенал привычных диагностических методов офтальмологии достаточно широк, однако в последнее время в литературе часто упоминалось о возможностях ультразвуковых методов в диагностике заболеваний органов зрения, в т. ч. заболеваний слезных желез [7, 8]. УЗДГ – современный высокоинформативный неинвазивный метод, заключающийся в одновременной визуализации слезной железы и ее сосудистых структур. Часто при этом используются специальные высокочастотные микроконвексные датчики, которые не имеют широкого распространения в учреждениях первичного звена.
Цель
Работ по исследованию слезной железы с использованием аппарата общего назначения с линейным датчиком 8–10 Мгц с применением стандартной программы для малых органов у пациентов с ССГ не было найдено, что и послужило поводом для нашего исследования.Материал и методы
В исследование были включены 10 человек (20 глаз) с ССГ и 5 человек (10 глаз) без признаков ксероза – контрольная группа. Все пациенты были обследованы по стандартной схеме в указанной последовательности:1. Целенаправленный сбор жалоб и анамнеза (этиологические факторы и субъективные признаки ксероза и анамнестические данные о прогрессирующих системных заболеваниях соединительной ткани).
2. Объективное обследование.
2.1. Биомикроскопия глазной поверхности с помощью щелевой лампы с использованием витальных красителей.
2.2. Проба Норна.
2.3. Пробы Ширмера I и II.
После сбора анамнеза, проведения проб Норна, Ширмера I и II обследованные пациенты были распределены на две группы: группа I – 5 пациентов с ССГ (10 глаз) в возрасте 20–30 лет, группа II – 5 пациентов с ССГ (10 глаз) в возрасте 31–65 лет. Контрольную группу составили пациенты без признаков ксероза глазной поверхности и клинических признаков коллагенозов – 5 человек (10 глаз) в возрасте 20–30 лет.
Всем обследуемым было произведено УЗИ слезной железы с использованием аппарата общего назначения Siemens Acuson X300PE с линейным датчиком 8–10 МГц с применением стандартной программы для малых органов. Во время исследования пациент находился в горизонтальном положении (лежа на спине) с закрытыми глазами. Исследование выполнялось путем сканирования в В-режиме, режиме цветного допплеровского картирования (ЦДК) и импульсно-волновой допплерографии (ИВД) через веки пациента в кососагиттальной плоскости по верхнелатеральному краю глазницы. Дополнительно оценивалась толщина комплекса интима-медиа в брахиоцефальных сосудах, чтобы впоследствии отграничить полученные данные допплерографии от проявлений атеросклероза.
Статистическую обработку полученных результатов исследования проводили при использовании прикладных программ Excel и Statisticа v. 6.0.
Результаты
Средний возраст пациентов составил: в группе I – 27±2,9 года, в группе II – 52,4±8,5 года, в контрольной группе – 24,2±2,7 года.После проведения офтальмологического обследования были определены величины нарушения слезопродукции и стабильности слезной пленки у пациентов исследуемых групп по сравнению с контрольной группой (табл. 1).
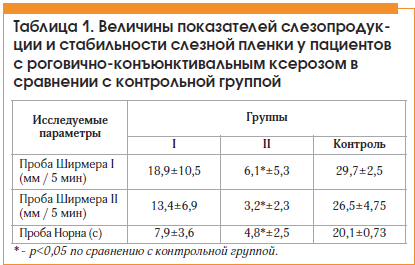
При анализе полученных данных ССГ тяжелой степени был выявлен в группе II, ССГ легкой степени тяжести – в группе I. На основании полученных данных можно сделать вывод, что сопутствующий коллагеноз отягощает выраженность ССГ у пациентов старшей возрастной группы.
Проведенное нами исследование эхографических параметров слезной железы и состояния гемодинамики выявило изменения размеров и структуры основной слезной железы, а также гемодинамических параметров (RI) в слезной артерии у пациентов обследуемых групп по сравнению с контрольной группой (табл. 2).
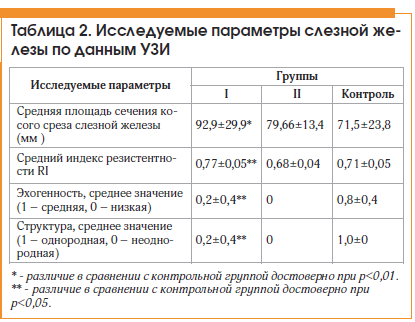
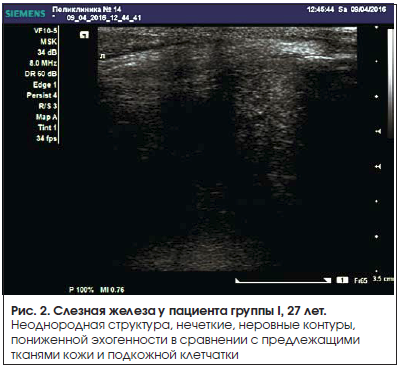
В ходе выполнения УЗИ было отмечено, что стандартный линейный датчик позволяет уверенно визуализировать слезную железу у всех пациентов, хотя не является оптимальным для подобных процедур. Наилучшим образом слезная железа доступна локации при сканировании в плоскости, параллельной верхнелатеральному краю глазницы, т. к. геометрическая форма и размеры датчика затрудняют полипозиционное сканирование. В результате анализа полученных данных выявлено достоверное различие ультразвуковых характеристик слезной железы в группе I, сравнимой по возрасту с контрольной группой. В группе II достоверных различий размеров слезной железы и результатов допплерометрии в сравнении с контролем не выявлено, что может свидетельствовать о большом влиянии возрастных изменений, сопутствующей патологии либо длительности течения заболевания на данные характеристики слезной железы. В обеих группах выявлены достоверное снижение эхогенности слезной железы в сравнении с контролем и неоднородность ее структуры. Изменение структуры слезной железы наиболее выражено в группе II, где во всех случаях эхогенность слезной железы была снижена, а структура неоднородна.
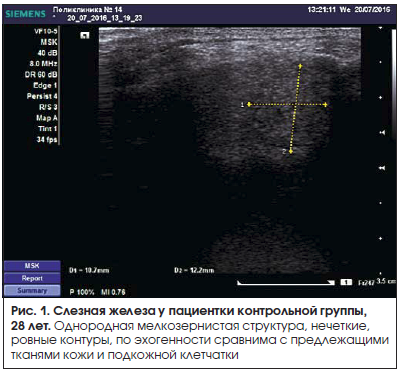
Во время исследования слезная железа визуализировалась в виде гипоэхогенного образования эллипсовидной формы с нечеткими контурами и достаточно однородной структурой (рис. 1–4).
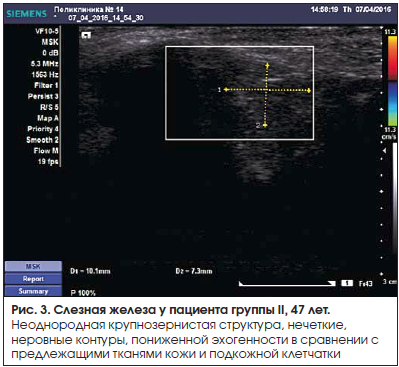
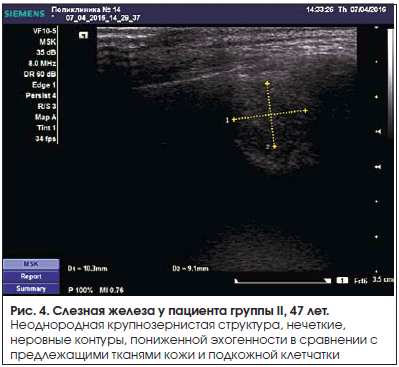
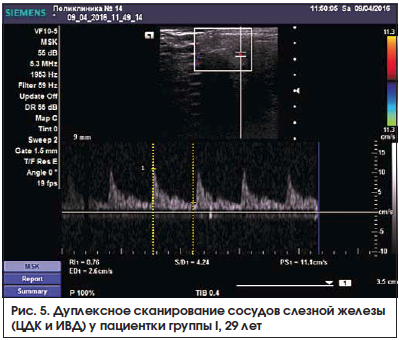
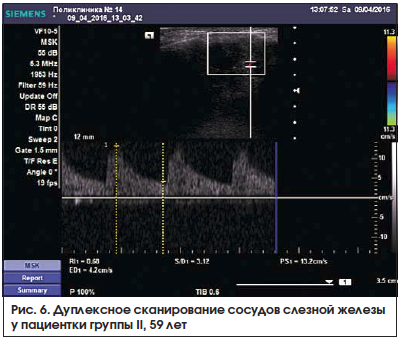
В режиме ЦДК в большинстве случаев удавалось визуализировать 1–2 артериальных сосуда – ветви слезной артерии. Допплеровская кривая имела типичный для паренхиматозных артерий вид (рис. 5, 6).
Неоднородная структура железы чаще выявлялась в старшей возрастной группе (0,83) и при наличии в анамнезе системного заболевания (0,63).
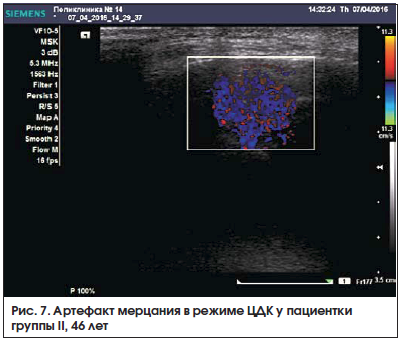
У одной из пациенток группы II с выраженными проявлениями ССГ и системным заболеванием в анамнезе в ходе проведения исследования не удалось зарегистрировать кровоток по ветвям слезной артерии в режиме ЦДК и ИВД, она была исключена из статистического анализа данных допплерографии. Ультразвуковая картина характеризовалась неоднородностью структуры с общим снижением эхогенности, в режиме ЦДК выявлялся отчетливый артефакт – характерные мерцающие разноцветные пятна по всей площади среза слезной железы (рис. 7).
Выводы:
1. Слезная железа доступна визуализации и оценке с использованием ультразвукового аппарата со стандартным линейным датчиком, что позволяет проводить данное исследование в условиях районной поликлиники с применением аппарата УЗИ общего назначения.2. В I группе пациентов с ССГ, сравнимой по значению среднего возраста с контрольной группой, отмечается увеличение размеров слезной железы при p<0,1. В I группе достоверно выше индекс периферического сопротивления (RI) кровотока по слезной артерии в сравнении с контролем (p<0,05).
3. Во II группе, включавшей пациентов старшего возраста, различия в размерах железы и характеристик кровотока по сравнению с контролем были недостоверны, можно предполагать высокую степень влияния на эти параметры таких факторов, как возрастные изменения, атеросклероз, наличие системного заболевания.
4. Снижение эхогенности слезной железы, неоднородность и зернистость ее структуры в обеих группах достоверно отличались от таковых в группе контроля. Более выражены эти явления в старшей возрастной группе (II группа), однако они имеют достаточно субъективный характер.
5. Появление артефакта мерцания в режиме ЦДК у 1 пациента с выраженным ССГ может свидетельствовать о его диагностической значимости и требует дальнейшего изучения с увеличением выборки.
Литература
1. Бржеский В.В., Сомов Е.Е. Роговично-конъюнктивальный ксероз (диагностика, клиника, лечение). СПб.: Сага, 2002. 142 с. [Brzhesky V.V., Somov E.E. Corneal-conjunctival xerosis (diagnosis, clinical features, treatment). SPb.: Saga, 2002. 142 р. (in Russian)].
2. Бржеский В.В., Сомов Е.Е. Синдром «сухого глаза». СПб.: Аполлон, 1998. 96 с. [Brzhesky V.V., Somov E.E. "Dry eye" syndrome . SPb.: Apollo, 1998. 96 р. (in Russian)].
3. Бржеский В.В., Сомов Е.Е. Синдром «сухого глаза»: современные аспекты диагностики и лечения // Синдром сухого глаза. 2002. №.1. С. 3–9 [Brzhesky V.V., Somov E.E. "Dry eye" syndrome: modern aspects of diagnosis and treatment of dry eye syndrome // Dry eye syndrome. 2002. № 1. Р. 3–9 (in Russian)].
4. Бржеский В.В., Калинина И.В., Попов В.Ю. Новые возможности медикаментозной терапии больных с роговично-конъюнктивальным ксерозом // РМЖ. Клиническая офтальмология. 2016. № 1. С. 39–46 [Brzhesky V.V., Kalinina I.V., Popov V.Yu. New possibilities of drug-based therapy in patients with corneo-conjunctival xerosis // RMJ. Clinical ophthalmology. 2016. Vol. 1. P. 39–46 (in Russian)].
5. Майчук Ю.Ф., Вахова Е.С., Майчук Д.Ю. и др. Алгоритмы лечения инфекционных конъюнктивитов, направленные на предупреждение развития синдрома «сухого глаза». М., 2004. С. 1–15 [Maychuk Yu.F., Vahova E.S., Maychuk D.Y. et al. Algorithms for treatment of infectious conjunctivitis used to prevent the development of dry eye syndrome. M., 2004. Р. 1–15 (in Russian)].
6. Майчук Д.Ю. Патогенетическая роль воспаления в формировании вторичного «сухого глаза»: Сб. науч. статей «Современные методы диагностики в офтальмологии». М., 2006. С. 255–258 [Maychuk D.Yu. The pathogenetic role of inflammation in the formation of secondary dry eye: Compilation of scientific articles "Modern diagnostic techniques in ophthalmology". М., 2006. Р. 255–258 (in Russian)].
7. Насникова И.Ю., Харлап С.И., Круглова Е.В. Пространственная ультразвуковая диагностика заболеваний глаза и орбиты: Клиническое руководство. М., 2004. С. 78–98 [Nasnikova I.J., Kharlap S.I., Kruglova E.V. Spatial ultrasound diagnosis of the eye and orbit diseases. Clinical guidelines. M., 2004. Р. 78–98 (in Russian)].
8. Синг А.Д., Хейден Б.К. Ультразвуковая диагностика в офтальмологии. М., 2015. С. 17–61 [Singh A.D., Hayden B.K. Ultrasound diagnosis in ophthalmology. M., 2015. Р. 17–61 (in Russian)].
2. Бржеский В.В., Сомов Е.Е. Синдром «сухого глаза». СПб.: Аполлон, 1998. 96 с. [Brzhesky V.V., Somov E.E. "Dry eye" syndrome . SPb.: Apollo, 1998. 96 р. (in Russian)].
3. Бржеский В.В., Сомов Е.Е. Синдром «сухого глаза»: современные аспекты диагностики и лечения // Синдром сухого глаза. 2002. №.1. С. 3–9 [Brzhesky V.V., Somov E.E. "Dry eye" syndrome: modern aspects of diagnosis and treatment of dry eye syndrome // Dry eye syndrome. 2002. № 1. Р. 3–9 (in Russian)].
4. Бржеский В.В., Калинина И.В., Попов В.Ю. Новые возможности медикаментозной терапии больных с роговично-конъюнктивальным ксерозом // РМЖ. Клиническая офтальмология. 2016. № 1. С. 39–46 [Brzhesky V.V., Kalinina I.V., Popov V.Yu. New possibilities of drug-based therapy in patients with corneo-conjunctival xerosis // RMJ. Clinical ophthalmology. 2016. Vol. 1. P. 39–46 (in Russian)].
5. Майчук Ю.Ф., Вахова Е.С., Майчук Д.Ю. и др. Алгоритмы лечения инфекционных конъюнктивитов, направленные на предупреждение развития синдрома «сухого глаза». М., 2004. С. 1–15 [Maychuk Yu.F., Vahova E.S., Maychuk D.Y. et al. Algorithms for treatment of infectious conjunctivitis used to prevent the development of dry eye syndrome. M., 2004. Р. 1–15 (in Russian)].
6. Майчук Д.Ю. Патогенетическая роль воспаления в формировании вторичного «сухого глаза»: Сб. науч. статей «Современные методы диагностики в офтальмологии». М., 2006. С. 255–258 [Maychuk D.Yu. The pathogenetic role of inflammation in the formation of secondary dry eye: Compilation of scientific articles "Modern diagnostic techniques in ophthalmology". М., 2006. Р. 255–258 (in Russian)].
7. Насникова И.Ю., Харлап С.И., Круглова Е.В. Пространственная ультразвуковая диагностика заболеваний глаза и орбиты: Клиническое руководство. М., 2004. С. 78–98 [Nasnikova I.J., Kharlap S.I., Kruglova E.V. Spatial ultrasound diagnosis of the eye and orbit diseases. Clinical guidelines. M., 2004. Р. 78–98 (in Russian)].
8. Синг А.Д., Хейден Б.К. Ультразвуковая диагностика в офтальмологии. М., 2015. С. 17–61 [Singh A.D., Hayden B.K. Ultrasound diagnosis in ophthalmology. M., 2015. Р. 17–61 (in Russian)].

Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Предыдущая статья
Следующая статья

